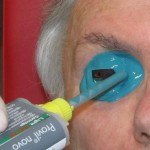
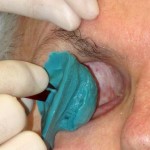
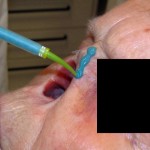
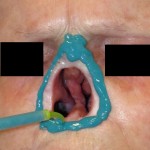
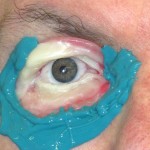
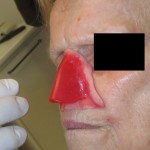
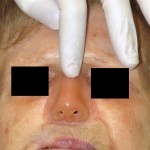
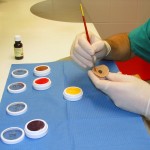
Come nasce una Protesi oculare?
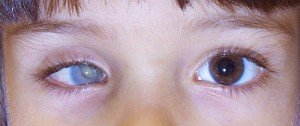
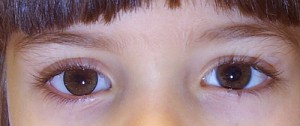
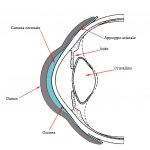
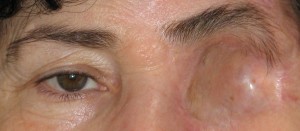
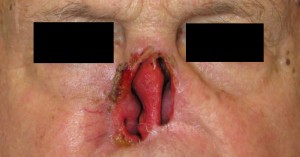
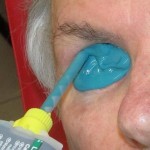
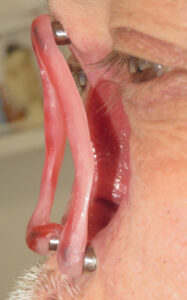
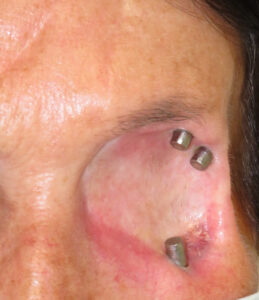
Prima di descrivere le fasi della costruzione di una protesi oculare, ricordiamo che lo scopo dell’applicazione protesica non è solo la copertura o la sostituzione del bulbo ma anche la mobilità della protesi e la conservazione della funzionalità palpebrale e più in generale il ripristino di una condizione psicologica adeguata dopo il trauma della menomazione.
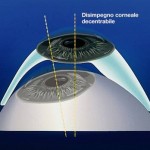
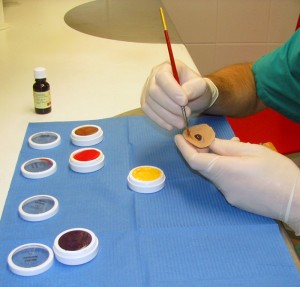
L’applicazione protesica è concepita per ottenere questi risultati nel tempo, contrastando la perdita di elasticità dei tessuti dovuta all’invecchiamento. La resina acrilica (PMMA) permette di adattare e modificare la forma della protesi più volte e senza limitazioni se non quelle dovute alla gravità della menomazione subita. Da un punto di vista strettamente morfologico, gli obiettivi dell’applicazione protesica sono:
- Mantenimento del volume della cavità anoftalmica
- Riduzione dell’enoftalmo (solco tarsale superiore)
- Ripristino dell’escursione e dei movimenti palpebrali